Seit Ende Juli 2022 liegt der Gesetzentwurf eines GKV-Finanzstabilisierungsgesetzes (GKV-FinStG) vor. Hiermit soll die für 2023 erwartete Finanzierungslücke der gesetzlichen Krankenversicherung (GKV) von geschätzt mindestens 17 Mrd. Euro gedeckt werden. Doch sowohl Inhalt als auch Vorgehen erinnern frappierend an das Lied über Henry, der das Loch im Eimer stopfen muss und hilflos Karl-Otto fragt, wie und womit er es machen soll.

Während der Pandemie hat die GKV sofort etliche Maßnahmen übernommen und finanziert, um die medizinische Infrastruktur und Versorgung aufrecht zu erhalten. Doch das GKV-Finanzstabilisierungsgesetz fördert jetzt geradezu die chronische Unterfinanzierung der gesetzlichen Krankenversicherung.
Noch bis kurz vor Kabinettsitzung soll es angeblich um die Inhalte des GKV-FinStG ein intensives Ziehen zwischen Finanz- und Gesundheitsministerium gegeben haben. Gleich nach der Sitzung trat der Gesundheitsminister mit stoischer Miene vor die Presse, um das Ergebnis zu verkünden. Einer der Gründe für die entstandene Finanzlücke sei das vom Vorgänger geerbte Finanzloch – ein Finanzloch, das in Zeiten sprudelnder Beitragseinnahmen durch teure Gesetzgebungen der schwarz-roten Regierung entstanden ist. Hier einige Beispiele für Reformen mit hoher Finanzwirkung vor der Corona-Pandemie.

Zur Erinnerung: 1,6 Mrd. Euro entsprechen einem Beitragssatzpunkt von 0,1 Prozent für die Beitragszahler. Alleine aus diesen Gesetzen ergibt sich also eine Beitragssatzsteigerung zur Deckung der zusätzlichen Ausgaben von 0,3 Prozentpunkten.
Während der Pandemie im Jahr 2020 hat die GKV finanziell etliches an Maßnahmen übernommen, um die medizinische Infrastruktur und Versorgung aufrecht zu erhalten. Die gestiegenen Ausgaben der Kassen in Höhe von rund 5 Mrd. Euro, die Beitragsausfälle und Corona-Hilfsmaßnahmen bezuschusste der Bund in Höhe von 3,5 Mrd. Euro. Gleichzeitig wurden die gesetzlichen Krankenkassen durch die verringerte Leistungsinanspruchnahme der Versicherten finanziell entlastet.
Im Jahr 2021 kompensiert der Zuschuss des Bundes in Höhe von 5 Mrd. Euro auch die Corona-bedingten, verringerten Beitragseinnahmen der gesetzlichen Krankenkassen. Die Erstattungen des Bundes an den Gesundheitsfonds fielen allerdings deutlich kleiner aus, als im Jahr 2020. Und schon 2021 wurden die Finanzreserven der Kassen in Höhe von 8 Mrd. Euro herangezogen, um den Gesundheitsfonds finanziell besser auszustatten. Für das Jahr 2022 legte der Bund nochmal nach und erhöhte seinen Zuschuss einmalig um weitere 14 Mrd. Euro – auch, um die Nachholeffekte nach der Corona-Pandemie finanziell aufzufangen. Damit war schon im Bundestagswahljahr 2021 klar, dass sich die Ausgaben und Einnahmen der GKV weiter auseinander entwickeln werden. Dabei spielten bei den Kalkulationen in den Überlegungen der Vorgängerregierung die in der Pressekonferenz des Gesundheitsministers nun als weitere Gründe für Ausgabensteigerungen angeführte demografische Entwicklung und der medizinisch-technische Fortschritt keine Rolle.
Für das Jahr 2023 stand schnell fest: Den Bundeszuschuss in Höhe von 14 Mrd. Euro wird es nicht mehr geben. Im Frühjahr 2022 wurde daher eine Finanzlücke der GKV von 17 Mrd. Euro für 2023 geschätzt – also zu einem Zeitpunkt VOR dem Ukraine-Krieg. Damit berücksichtigen sämtliche Maßnahmen, mit denen nun das Finanzloch der GKV gestopft werden soll, keine Ausgabensteigerungen wie durch zusätzliche GKV-Versicherte, konkret auch die Ukraine-Flüchtlinge, die Inflation oder die Kosten der weiter andauernden Pandemie.
Nun könnte es sich das Gesundheitsministerium eigentlich einfach machen und kurzfristig auf die Vereinbarungen im Koalitionsvertrag der Ampel zurückgreifen. Immerhin sieht dieser höhere Beiträge für die Bezieherinnen und Bezieher von Arbeitslosengeld II aus Steuermitteln vor. Dies alleine entspräche einer Entlastung der Beitragszahlenden in Höhe von ca. 10 Mrd. Euro. Ebenfalls vorgesehen ist eine Dynamisierung des Steuerzuschusses des Bundeszuschusses Bundes in den Gesundheitsfonds. Auch hier bestünde also Gestaltungsspielraum. Und würde der Finanzminister statt mit der Gießkanne und in der Wirkung verpuffende Maßnahmen wie Tankrabatte eine Absenkung der Mehrwertsteuer für Arzneimittel auf 7 Prozent vornehmen, würden die Beitragszahlenden um rund weitere 6 Mrd. Euro entlastet. Ein solcher, reduzierter Mehrwertsteuersatz ist in anderen Ländern längst üblich. Da Arzneimittel in Deutschland – anders als Tiernahrung – nicht zum Grundbedarf gehören, wird hierzulanden aber offensichtlich stur an den 19 Prozent Mehrwertsteuer festgehalten.
Halten wir also schon mal fest: 16 Mrd. Euro der GKV-Finanzlücke könnten alleine durch die Umsetzung eines in der Ampel geeinten Vorhabens und Umdenken bei der Steuerpolitik für Arzneimittel gedeckt werden.
Und noch etwas ist festzuhalten: Es wäre ein ehrlicher Kassensturz, wenn festgestellt würde, dass der allgemeine Beitragssatz und nicht der als Empfehlung zu verstehende Zusatzbeitragssatz um jene 0,3 Prozentpunkte angehoben würde. Schließlich ist es nicht die „Schuld“ der Kassen, dass die Ausgaben für zusätzliche Leistungen und Vergütungen gestiegen sind. Den Beitragszahlern wird aber anderes suggeriert, wenn die Kassen dann mit Start 2023 in den individuellen Anschreiben auf einen erhöhten Beitragssatz aufmerksam machen müssen.
Wie also das Loch im (Finanz-)Eimer stopfen? Die Regierung greift als Antwort tief in die Taschen der Beitragszahler der GKV. Es ist blanker Hohn, wenn der Minister von einer Lastenverteilung auf breite Schultern spricht, da alleine 12,4 Mrd. Euro aus Beitragsgel- dern bestritten werden. Denn anders als dargestellt, sind neben „moderaten“ Beitragssatzsteigerungen von 0,3 Prozentpunkten auch die Finanzreserven der Kassen sowie die Liquiditätsreserve des Gesundheitsfonds von den Beitragszahlern finanzierte Finanzrücklagen. Dass Reserven, die für schlechte Zeiten aufgebaut wurden, für genau die nun an- stehenden schlechten Zeiten verwandt werden, ist grundsätzlich nachvollziehbar. Doch diese Reserven werden nun schon zum zweiten Mal geschröpft und zwar rückwirkend, so dass selbst Kassen, die noch zu Beginn 2022 mit vorsichtigem Haushalten gut aufgestellt waren, sich nun plötzlich mit leeren Taschen sehen müssen. Teure oder unvorhergesehene Finanzentwicklungen im Jahr 2022 können da schnell zu einem massiven Finanzengpass werden, der kurzfristig mit weiteren Beitragssatzsteigerungen einhergehen wird. Der inzwischen von zwei auf drei Millionen angepasste, von der Abschmelzung geschützte Sockelbetrag schafft gerade für kleine Kassen etwas Entlastung. Etwas Druck aus dem Kessel hat die Politik auch durch das Streichen des Beitragssatzanpassungsverbotes bei einem bestimmten Vermögensstand für 2023 genommen. Doch das bedeutet lediglich, dass Kassen, die z. B. auf Grund der bisherigen Vermögensabschmelzungsregelungen für 2022 mit einem eingeplanten Defizit und niedrigeren Zusatzbeitragssätzen aufgestellt sind, als sie zur Kostendeckung benötigen, nun doppelt gekniffen werden: Sie kommen von einem geplanten, niedrigen Beitragssatz, müssen in Stufen nun bis zu 90 Prozent der restlichen Reserven abgeben, fallen damit unter die gesetzliche Mindestreserve und müssen dann einen großen Beitragssatzsprung nach oben machen. Einfacher formuliert bedeutet das die perverse Situation: Die Kassen müssen den Beitragssatz nach oben anpassen, um das auszugleichen, was ihnen zuvor von ihren Beitragssatz-Reserven weggenommen wurde. Und die Belastung der Beitragszahler geht noch weiter: Auch das vom Bund gewährte Bundesdarlehen an den Gesundheitsfonds müssen die Beitragszahler am Ende zurückbezahlen. Ändert sich die Wirtschaftslage nicht spürbar bis ultimo 2026, werden alleine hieraus weitere Beitragssatzsteigerungen notwendig werden. Aber dies auszubaden obliegt dann einer neuen Bundesregierung, denn 2025 ist wieder Bundestagswahl.
12,4 Mrd. Euro tragen also die Beitragszahler. Für das Erreichen der 17 Mrd. Euro–Ziellinie steuert der Bund zwei Mrd. Euro durch einen weiteren Zuschuss bei. Bleiben 2,6 Mrd. Euro, die aus Einsparungen im Arzneimittelbereich und dem „Heben von Effizienzreserven“ bei den Leistungserbringern geholt werden sollen. Zu ersterem gehören richtige Maßnahmen wie z. B. die Verlängerung des Preismoratoriums, die Veränderungen bei der Erstattung neuer Arzneimittel, bei Kombinationsarzneimitteln, bei Orphan Drugs sowie Vorgaben für wirtschaftliche Packungsgrößen. Nicht nachvollziehbar ist hingegen, dass der ursprünglich von der Pharmabranche für 2023 und 2024 vorgesehene „Solidarbeitrag“ in Höhe von jeweils 1 Mrd. Euro finanziell nur noch für das Jahr 2023 vorgesehen ist. Das juristisch saubere „Vehikel“ für diesen finanziellen Beitrag der Pharmaunternehmen ist die Anhebung des Herstellerabschlages in einem Umfang, der genau diesen Betrag realisieren kann. Der Pharmabranche ist es also offensichtlich gelungen, bereits massive Nachbesserungen zu erreichen.
Die nun durch Effizienzreserven zu hebenden 2,4 Mrd. Euro sollen aus der Rolle rückwärts aus den Zusatzvergütungen der Ärzte aus dem Terminservicestellengesetz für neue Patienten, dem Nachjustieren der Ausgliederung der Pflegekräfte aus der stationären Vergütungsstruktur, den DRGs, und bei den Zahnärzten gehoben werden. Bezeichnend bei der Kritik der Deutschen Krankenhausgesellschaft ist die Argumentation, dass mit der Ausgliederung nun plötzlich viele Berufsgruppen wie Physiotherapeuten nicht mehr bezahlt wer- den könnten. Dies zeigt, dass die damalige Intention, insbesondere die Pflegefachkräfte aus dem Finanzdruck der Krankenhäuser heraus zu holen, nicht gelungen ist. Stattdessen wurden die Beitragsgelder zur Finanzierung etlicher, weiterer Berufsgruppen verwendet, die aber eigentlich durch die DRGs bereits vergütet werden. Die Ärzteschaft argumentiert ferner, dass mit der Abschaffung der Extravergütung keine Neupatientinnen mehr in den Arztpraxen aufgenommen werden können, weil die Finanzierung fehle. Sie belegt dies mit einer Auswertung, die zeigt, dass im vierten Quartal 2021 mehr Neupatienten behandelt wurden als im vierten Quartal 2019, obwohl die ärztlichen Behandlungskapazitäten in diesen zwei Jahren eher weniger als mehr geworden sind. Über eine Reduktion von Wartezeiten, die mit der damaligen gesetzlichen Regelung beabsichtigt war, könnten keine Aussagen gemacht werden. Das BMG seinerseits antwortete auf eine schriftliche Frage der Abgeordneten Kathrin Vogler (DIE LINKE.), dass die Einführung der extrabudgetären Vergütung für neue Patientinnen ohne Leistungsausweitungen blieben. Und weiter „Insofern muss davon ausgegangen werden, dass Vertragsärztinnen und Vertragsärzte neue Patientinnen und Patienten in dem Rahmen aufgenommen haben wie bisher, hierfür aber eine zusätzliche Vergütung erhalten haben, ohne den Leistungsumfang zu steigern. Damit bleiben die Auswirkungen der Regelung hinter den Erwartungen der Bundesregierung, einen schnelleren Zugang zur vertragsärztlichen Versorgung zu ermöglichen, zurück.“ Diesen Eindruck bestätigt auch eine kürzlich vom Verband der Ersatzkassen durchgeführte Befragung der Versicherten.
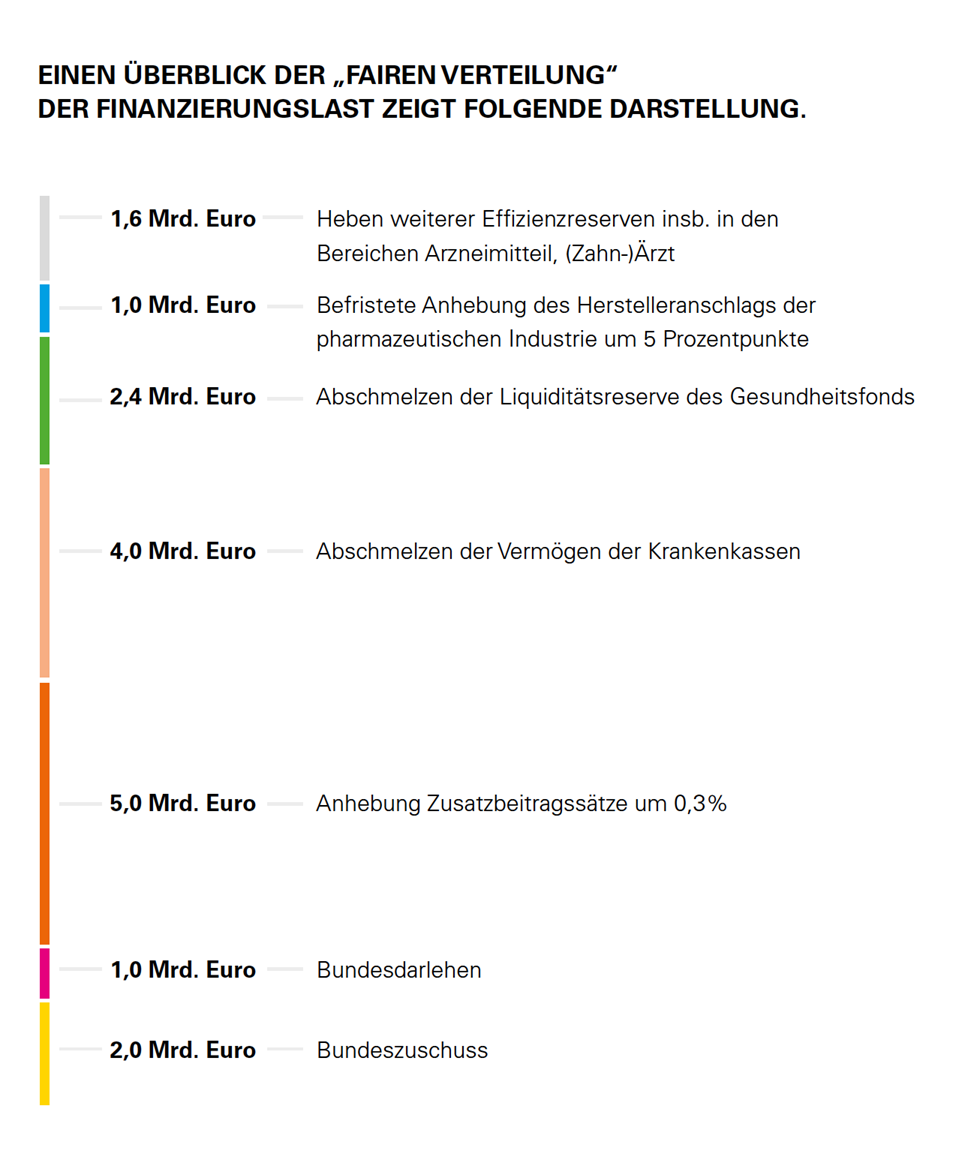
Wenn man nun Inflation und weitere Ausgabenentwicklungen für 2022 ignoriert, dann könnten für 2023 also die angestrebten 17 Mrd. Euro zusammenkommen.
Aber was kommt danach? Wie sieht es mit 2024 aus? Von den Kassen ist dann nichts mehr an Reserven zu holen – es sei denn, die Beitragszahler, also die Arbeitnehmer und Arbeitgeberinnen sollen weiter belastet werden. Schon lange ist daher auch die von der Vorgängerregierung noch propagierte Sozialgarantie von 40 Prozent vom Tisch. Denn die Belastung der Beitragszahler geht ja noch weiter, wenn man die anstehenden Ausgaben- und Beitragssteigerungen in der sozialen Pflegeversicherung hinzurechnet. Und die teuren Gesetze der vergangenen Jahre wirken gleichzeitig fort.
Was also tun? Allen Akteuren sind – seit Jahrzehnten – die Defizite in der Versorgung der GKV bekannt. Alle wissen, es ist eigentlich genug Geld im System vorhanden. Reformansätze zur Behebung der Strukturdefizite sind jedoch bislang nicht in Sicht. Eine wissenschaftlich besetzte Expertenkommission arbeitet an der Krankenhausstrukturreform. Der Gesundheitsminister hätte auch gerne eine Kommission eingerichtet, die zur finanziellen Stabilisierung der GKV Vorschläge erarbeitet. Diese ist mit dem Gesetzentwurf jedoch vom Tisch, man wird also im BMG selber denken. Gute Idee! Denn auch hier sind die notwendig anzugehenden Themen ja nicht erst seit gestern bekannt. Was sind die großen Handlungsfelder?

- Prävention neu denken – Prävention vor Kuration: Bei allen Akteuren und im GKV-Sys- tem Anreize setzen, dass der Fokus aller Maßnahmen auf der Vermeidung von Krankhei- ten liegt. Hierfür ist auch die Versorgung anzupassen. Dabei sind die ökologischen und digitalen Entwicklungen zu berücksichtigen.
- Krankenhaus – und ambulante Versorgung neu aufstellen – sektorenübergreifend und im Stufenmodell: Auf der Basis von festgestellten Versorgungsbedarfen Netzwerkstruk- turen etablieren, die ambulant vor stationär bedienen. Sie müssen gleichzeitig eine qualitätsbasierte Versorgung sicherstellen und zwar dort, wo die beste Expertise zur Be- handlung vorliegt.
- Arzneimittelversorgung – Zugang zu Innovationen mit Finanzierbarkeit vereinen: Etablierung neuer Preismodelle, die strikt auf der Basis von Evidenz statt Heilsversprechen basieren und Forschungs- und Entwicklungsausgaben berücksichtigen können.
- Digitalisierung in allen Bereichen – alles, was analog ist, muss auch digital erfolgen können: Schnittstellen, die Daten sinnvoll vernetzen, Echtzeitdaten, die das aktuelle Ver- sorgungsgeschehen abbilden und daraus gezielte Versorgungsnotwendigkeiten ableiten lassen, müssen mit Hochdruck geschaffen und genutzt werden.
- Krankenkassen als Versorgungsgestalter stärken – vorhandene Kompetenzen nutzen und ausbauen: Krankenkassen sind prädestiniert zur (Weiter-)Entwicklung nachhaltiger Präventionsangebote und Versorgungsverträge sowie als Begleiter und Berater von Versicherten. Einschränkende, gesetzliche Rahmenbedingungen sind dringend anzupassen.
- Gesetzgebungen der vergangenen Legislaturperiode evaluieren – die Kriterien müssen Versorgungsverbesserung und mehr Effizienz sein: Leistungs- und Vergütungsausweitungen sind hinsichtlich ihrer Wirksamkeit bzw. ihres Nutzens für den Versicherten zu überprüfen.
- Lehren aus Corona ziehen – Gesundheitssystem krisenfest machen: Klare Rollenverteilung und (finanzielle) Verantwortungsübernahme von Bund und Ländern inkl. Vorhalten der notwendigen Strukturen. Mehr Transparenz über die Versorgungsstrukturen und Versorgungssituation verhindert Maßnahmen mit „der Gießkanne“.
Zugegeben: Dies ist ein langer Katalog und sicher nicht in aller Kürze zu bewerkstelligen. Der Teufel liegt dabei natürlich auch im Detail. Und das Gesundheitssystem ist Meister darin, diese zur Verhinderung von unliebsamen Änderungen zum Elefanten aufzublasen, obwohl sich eine Maus dahinter versteckt. Doch, was ist die Alternative? Wenn nicht dieses, spätestens nächstes Jahr die notwendigen Veränderungen zumindest auf den Weg gebracht werden, schließt sich das Fenster für große Reformen wieder vor den nächsten Bundestagswahlen. Es ist in den letzten Monaten schon häufiger gesagt worden, doch noch immer stimmt die Aussage: Es ist Zeit dafür, dass die Politik mehr Mut zu nachhaltigen Strukturreformen aufbringt. Nur dann können Leistungskürzungen oder das unkontrollierte Verschwinden von Leistungserbringern verhindert und gleichzeitig die Finanzierbarkeit des System stabilisiert werden.
Und was passiert, wenn nichts passiert? Dann wird dieser Artikel noch in einem Jahr an Aktualität nichts verloren, die Dramatik jedoch zugenommen haben. Schließlich geht das bis dahin wieder vorhandene und in der Höhe weiter gestiegene Finanzloch nicht einfach weg. Die Reserven der Kassen sind dann erschöpft und weitere Beitragssatzsteigerungen wohl kaum noch zumutbar.
Und dann wären wir beim Ende des Liedes vom Eimer und dem Loch. Sowohl „Henry“ also auch „Karl-Otto“ müssen einfach eine bessere Antwort haben, wie dieses zu stopfen ist als aktuell.