Der Risikostrukturausgleich (RSA) bestimmt als Zuweisungsverfahren die Höhe des Finanzrahmens, der den einzelnen Krankenkassen jährlich zur Versorgung ihrer Versicherten zur Verfügung steht. Er bildet damit einen zentralen Bestandteil der Wettbewerbsordnung in der Gesetzlichen Krankenversicherung (GKV). Bezogen auf die am RSA teilnehmenden Kassen der GKV (die Landwirtschaftliche Krankenversicherung ist am RSA nicht beteiligt) beträgt das Zuweisungsvolumen des RSA im Jahr 2020 rund 230 Milliarden Euro. Dieses entspricht jeweils dem Volumen der Ausgaben für Leistungen der GKV, die gesetzlich vorgeschrieben sind (also explizit ohne Satzungs- und Ermessensleistungen sowie Verwaltungskosten der Krankenkassen). Aus diesem Grund wächst das Ausgleichsvolumen regelmäßig an.

Der GKV-Schätzerkreis prognostiziert die zu erwartenden Ausgaben der am RSA teilnehmenden Kassen neben weiteren Parametern im Vorfeld eines Ausgleichsjahres. Der sich daraus ergebende Finanzbedarf bestimmt die Höhe der Zuweisungen an die Krankenkassen aus dem Gesundheitsfonds, der sich im Wesentlichen aus den Beitragszahlungen der GKV-Mitglieder, der Arbeitgeber und einem Bundeszuschuss speist.
Mehr Geld für ältere und krankere Versicherte
Die Verteilung der Finanzmittel an die einzelnen Krankenkassen erfolgt ab dem Jahr 2021 nach den Kriterien Alter, Geschlecht, Wohnort und Vorerkrankungen der Versicherten. Im Prinzip gilt: Für ältere und kränkere Versicherte erhält eine Krankenkasse mehr Geld als für junge, gesunde. Für ein solches Verfahren sprechen mehrere Gründe:
- Fairer Wettbewerb zwischen den Krankenkassen: Da ältere, kränkere Versicherte im Durchschnitt höhere Kosten verursachen als junge, gesunde, hätten Kassen mit älteren, kränkeren Versicherten ohne einen RSA einen Wettbewerbsnachteil.
- Vermeidung einer Diskriminierung von alten und kranken Versicherten (Risikoselektion): Wenn alte und kranke Versicherte ohne einen RSA zu einem Wettbewerbsnachteil für Krankenkassen werden, haben letztere, zumindest theoretisch, ökonomische Anreize, ihr Angebot einseitig für junge, gesunde Versicherte attraktiv zu gestalten.
Die Höhe der Erstattung richtet sich nach Alter, Geschlecht und Wohnort des Versicherten
Die Krankenkassen erhalten im RSA für jeden Versicherten einen Grundbetrag, dessen Höhe sich nach den Risikomerkmalen Alter, Geschlecht und Wohnort des Versicherten richtet und weitere Zuschläge, wenn der Versicherte an bestimmten Vorerkrankungen leidet. Zugewiesen werden dabei nur die durchschnittlichen (Mehr-)kosten bei Vorliegen entsprechender Risikomerkmale. Die tatsächlichen Ausgaben für einen Versicherten werden deshalb in der Regel von den Zuweisungen abweichen. So wird ein Ist-Kosten-Ausgleich vermieden, Anreize zur wirtschaftlichen Versorgung der Versicherten bleiben erhalten. Kommt eine Krankenkasse mit den Zuweisungen aus dem Gesundheitsfonds nicht aus, muss sie zur Schließung der Deckungslücke ihr Vermögen einsetzen oder einen Zusatzbeitrag erheben.
Anpassung des RSA durch das Gesetz für einen fairen Kassenwettbewerb (GKV-FGK)
Die Ermittlung der Zuweisungen im RSA erfolgt durch ein komplexes Verfahren. Die Gestaltung ist unter anderem aus medizinischen, ökonomischen und versorgungspolitischen Gründen immer wieder umstritten. Zuletzt wurde das Verfahren mit weitreichenden Änderungen im Februar 2020 durch das Gesetz für einen fairen Kassenwettbewerb in der gesetzlichen Krankenversicherung (GKV-FKG) reformiert. Die Änderungen werden im Ausgleichsjahr 2021 erstmals umgesetzt. Zuständig für die Durchführung des RSA-Verfahrens ist das Bundesamt für Soziale Sicherung (BAS).
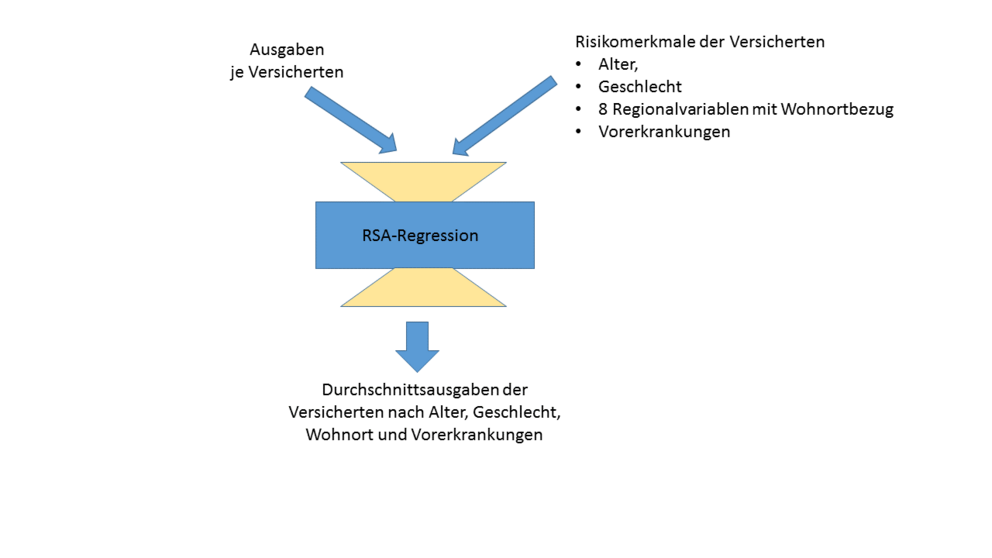
Ermittlung der Zuweisungen im Risikostrukturausgleich
Zur Berechnung der Zuweisungen im Risikostrukturausgleich (RSA) werden die Durchschnittskosten der verschiedenen Risikomerkmale durch eine gewichtete lineare Regression der Leistungsausgaben der Versicherten auf ihre Risikomerkmale (Alter, Geschlecht, acht landkreisbezogene Variablen, die über den Wohnort der Versicherten zugeordnet werden und Vorerkrankungen der Versicherten) bestimmt (vgl. Abbildung 1). Rund die Hälfte der Mittel wird über die Grundzuweisung für Alter, Geschlecht und Wohnort verteilt, die andere Hälfte über die Vorerkrankungen, sofern solche vorliegen.
Berücksichtigung der „Vorerkrankungen“
Die Krankheiten der Versicherten werden über versichertenbezogene Diagnosen aus der ambulanten und stationären ärztlichen Versorgung gewonnen, zur Qualitätssicherung werden diese Diagnosen einer vertieften Prüfung unterzogen. So müssen beispielsweise bei bestimmten schweren Krankheiten zwingend Krankenhausdiagnosen vorliegen. Bei anderen Krankheiten muss eine Diagnose durch eine passende Arzneimittelverordnung bestätigt werden. Die dazu notwendigen Regeln und Strukturen legt das BAS durch das Versichertenklassifikationsmodell fest.
Manipulationsbremse gegen Diagnoseausweitung
In den Jahren 2009 bis 2020 wurden lediglich 3.788 von etwa 16.000 möglichen Diagnosen im Risikostrukturausgleich berücksichtigt. Ab dem Ausgleichsjahr 2021 sind alle Diagnosen Gegenstand des RSA-Modells. Damit es bei den gemeldeten Diagnosen nicht zu ungerechtfertigten Fallzahlsteigerungen und damit zu überhöhten RSA-Zuweisungen kommt, tritt mit dem GKV-FKG ab 2021 die sogenannte „Manipulationsbremse“ in Kraft. Diese sieht vor, dass bei einzelnen Diagnosegruppen mit übermäßigen Fallzahlsteigerungen die Zuweisungen nachträglich pauschal auf null Euro festgelegt werden. Mit diesem zusätzlichen Werkzeug soll Anreizen zur Diagnoseausweitung und einer damit verbundenen Manipulation des Risikostrukturausgleichs entgegengewirkt werden.
Eine besondere Herausforderung des Klassifikationsmodells stellt die Vermeidung von Doppel- und Mehrfachzuweisungen dar. Wer an einer schwereren Form einer Krankheit leidet, soll etwa nicht auch noch zusätzlich die Zuschläge für leichtere Formen erhalten. Die Diagnosegruppen sind deshalb nach medizinischem Schweregrad und Kostenintensität geordnet. Zuschläge gibt es bei Mehrfachzuordnungen dann nur für die Gruppe mit dem höchsten Schweregrad. Die Folgen sind teils überaus komplexe Über- und Unterordnungsnetzwerke von Diagnosegruppen (sogenannte Krankheitshierarchien).
Ein so hoch ausdifferenziertes System übersteuert an der ein oder anderen Stelle. Dies führt dazu, dass die Zielsetzung des RSA, die Finanzmittel zielgenau zuzuweisen, verfehlt wird. So kommt es bei älteren Versicherten mit mehreren Erkrankungen durch Addition der Einzelzuschläge zu erhöhten Gesamtzuweisungen. Für diese Versicherten erhalten die Krankenkassen demnach mehr Geld als sie für die Versorgung dieser Versicherten benötigen.
Berücksichtigung regionaler Besonderheiten
Mit dem GKV-FKG werden ab 2021 erstmals auch direkt regionale Ausgabenunterschiede ausgeglichen. Die Zuweisungen nach dem Wohnort der Versicherten erfolgen pauschal für den Landkreis mit dem Erstwohnsitz der Versicherten. Die Höhe der Zuweisung je Landkreis hängt voraussichtlich von acht landkreisbezogenen Variablen ab:
- den durchschnittlichen Kosten verstorbener Versicherter im Landkreis,
- den durchschnittlichen RSA-Zuweisungen für die Versicherten des Landkreises,
- dem Anteil der Pflegebedürftigen in ambulanter Pflege an allen Pflegebedürftigen im Landkreis,
- dem Anteil der Pflegebedürftigen in stationärer Pflege an allen Pflegebedürftigen im Landkreis,
- dem Anteil der Beschäftigten in personenbezogenen Dienstleistungsberufen an allen Beschäftigten im Landkreis,
- dem Gesamtwanderungssaldo, d. h. der Differenz aus Zuzügen und Fortzügen je tausend Einwohner
- dem Pendlersaldo, d. h. der Differenz der Ein- und Auspendler je hundert sozialversicherungspflichtigen Beschäftigten
- dem Anteil kleiner und mittlerer Unternehmen mit bis zu 250 sozialversicherungspflichtigen Beschäftigten je tausend Unternehmen.
Ausgleich von Hochkostenfällen
Ab 2021 flankiert den RSA ein Risikopool. Dieser gleicht Ausgaben von mehr als 100.000 Euro für einen Versicherten zu 80 Prozent aus. Dies sichert die medizinische Versorgung von Versicherten mit sehr schweren und kostenintensiven Krankheiten und erhält ausreichend Anreize zur Kosteneffizienz.

Kontakt
Dr. Andreas Binder
Referent RSA
- +49 30 2700 406 - 706
- Nachricht schreiben
- Visitenkarte herunterladen
Dr. Andreas Binder arbeitet an gesundheitsökonomischen Fragestellungen, der Reform und Weiterentwicklung des Risikostrukturausgleichs sowie der Finanzierung der GKV. Als wissenschaftlicher Mitarbeiter im Bereich Gesundheitsökonomie forschte der Volkswirt an der Universität zur Wirkung des Morbi-RSA auf innovative Versorgungsformen.